尿毒症治疗完成度是指特定治疗方法对尿毒症的根除程度,评价内容包括肾脏功能替代的效果为维持疗效所必须付出的治疗代价,以及疗效所能够存续的时间。
任何肾病到了终未阶段,肾脏功能丧失,就进入了尿毒症期。我们知道尿毒症的治疗方法包括诱析和肾移植。透析包括腹膜透析和血液透析。肾移植也包括很多不同的选项。虽然都是尿毒症治疗方法,但是不同治疗方法其肾功能替代的效果、为治疗付出的代价和疗效持续时间却有着很大的差别,我们把这种差别定义为尿毒症治疗的不同完成度。
如果我们把未采取任何治疗措施的尿毒症状态定义为0%,把肾功能完全恢复正常、不需要定期服药或接受其它治疗(因而没有治疗代价) 、且正常肾功能可以长期存续的状态定义为100%完成度(又叫完全治疗完成度或尿毒症根治状态),就可以对尿毒症治疗完成度的两个极端进行明确界定(图1)。
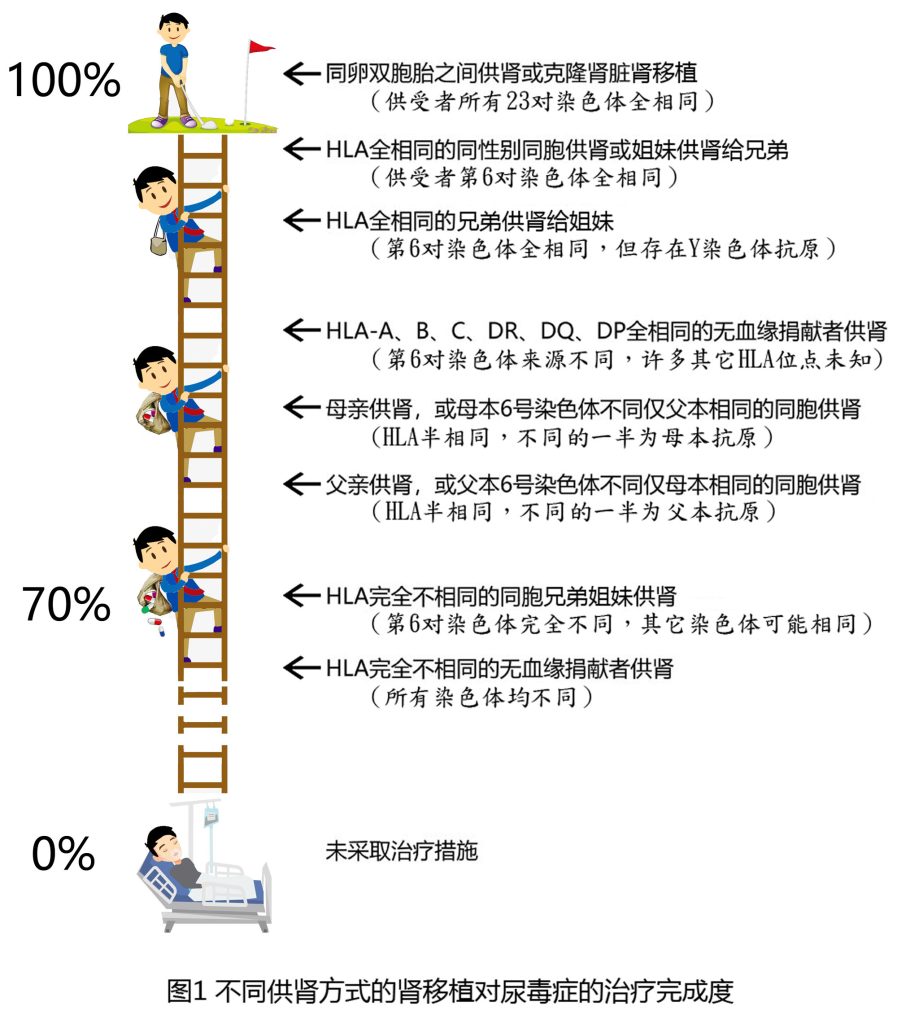
临床上有没有100%治疗完成度的情况呢? 有的,一个没有肾病相关基因缺陷的病友,碰巧有个同卵双胞胎的兄弟(或者姐妹),而且愿意捐出一个肾脏,这样的病友肾移植后就是100%治疗完成度。同卵双胞胎就是长得一模一样的兄弟俩或者姐妹俩。接受同卵双胞胎供肾的肾移植由于供肾和受者的遗传背景完全相同(所有23对染色体完全相同因而基因背景无差别),在这样的状态下不会发生排斥反应,肾功能不会随着时间的流逝因为免疫原因而逐渐丢失,另一方面不会排斥就没有必要服用免疫抑制剂,因而不存在药物副作用,也不会出现免疫抑制相关的感染和肿瘤。在这样的状态下,尿毒症真正得到了根治,肾移植术后的生活跟普通人没有任何区别,我们把这种疗效满意没有代价、长期持续的状态称为100%完成度或尿毒症根治状态。
同卵双胞胎不是每个人都有的,因而100%治疗完成度是一种罕见的情况,大多数病友达不到这样的完全根治状态。虽然从理论上和实际技术可行性来说,我们都可以通过克隆技术获得跟特定个体遗传背景完全相同的“复制人”,从而有可能获得相同基因背景的供肾来达到完全治疗完成度,但是克隆人存在着难以跨越的伦理和法律碍。而不克隆完整的人体,仅仅克隆单个脏器至少在目前难以实现。
常见的尿毒症治疗方法完成度如何?
下面我们来说一说处于两个极端之间的情况,这才是绝大多数尿毒症病人所必须面对的实际情况.首先来说一说透析,透析是尿毒症患者的基础性治疗方法,同时也是抢救性治疗手段。透析救治了最大多数的尿毒症病人,也为等待肾移植的病人提供了过渡期治疗方案和肾移植围手术期支持治疗方案。因此透析是最重要的尿毒症治疗方法。然而,透析也是完成度较低的尿毒症治疗方法。透析对肾脏功能的替代不完全,毒素清除不彻底,以肌酥和尿素氮为代表的成千上万种毒素在透析状态下仍然许多倍地高于正常值。透析状态下最基本的生理功能例如饮水进食受到限制,且透析必须每天或每周反复做,外出旅行和正常工作受到极大的限制,治疗代价较大。透析病友可能会出现心功能衰竭或者水电酸碱紊乱,极端情况下可能会危及生命。因此,无论从疗效、治疗代价以及疗效持续时间的角度,透析的治疗完成度都比较低。如果把腹透和血透比较,血透对毒素清除效率更高因而治疗完成度相对更高一些。
肾移植比透析的治疗完成度高,因为肾移植后毒素清除彻底,疗效更确实。一般情况下肾移植后肌酥和尿素氮都能降到正常人的水平,和肾脏相关的生理功能例如造血、水电酸碱平衡、血压等等都能恢复正常,病人度过术后恢复期后就可以恢复正常生活和工作。肾移植的主要短板不在于肾功能替代的效率,而在于有效肾功能替代背后付出的治疗代价,以及这种有效替代能够持续的时间(移植肾存活时间受限),这也是肾移植后治疗完成度的主要扣分因素.
肾移植的治疗完成度主要受限于排斥反应
受者的免疫系统把移植肾当作外来异物展开排斥攻击就会导致肾脏功能受损,甚至肾功能丢失,这是肾移植目前面对的最主要问题。只要供肾跟受者之间遗传基因背景存在着区别,就不可避免地会产生排斥反应,只是视基因背景差异度不同,排斥反应程度会有区别。由于存在着排斥问题,导致肾移植术后必须终身服用免疫抑制剂。免疫机能其实是机体的正常功能,服用免疫抑制剂会导致这种正常机能受损,一旦免疫平衡掌握得不好,免疫力过于低下,就可能会带来各种感染和肿瘤。长期服用免疫抑制剂还可能出现各种药物本身的副作用,例如肝肾毒性,骨髓抑制,高血压,高血脂,高血糖,骨质疏松等等。这些都是为了维持移植肾不被排斥所必须付出的治疗代价。此外即使长期服用免疫抑制剂,部分病人仍然会出现排斥反应,导致移植肾功能逐渐丢失。免疫抑制剂的肾毒性以及一些特定病原体例如BK病毒导致的感染,则是另一部分肾友移植肾功能逐渐丢失的原因。因此移植肾存在着一定的存活期限。
排斥反应的根源是供肾和受者之间存在基因差异,尤其是HLA的差异
肾移植后存在着的免疫抑制剂治疗代价,以及移植肾存活时间受限,究其根源都是排斥反应。排斥程度越重,治疗代价就越大,移植肾存活时间越短。反之,排斥可能性越小则治疗代价越小,而移植肾长期存活的可能性越大。而排斥反应的强烈程度,跟供受体之间的遗传基因差别直接相关。人类有23对染色体,上面有接近33000个基因,是不是每一个基因的不同都会导致排斥呢? 不是这样的,人类的大多数基因在遗传上高度保守,个体之间几乎没有差别。跟排斥相关的基因差异主要来自具有高度多态性的人类白细胞抗原基因,也就是我们大家所熟知的HLA。HLA分为I类、II类、II类抗原。I类HLA抗原包括A、B、C、E、G、F、MICA、MICB等。Il类HLA抗原包括DRA1、DRB1、DQA1、DQB1、DPA1、DPB1、DOA、DOB、DMA、DMB等等。I类HLA主要是补体和细胞因子基因。在仁济医院登记过的病友都知道我们的HLA检测包含了A、B、C、DR (即DRB1) 、DO(即DQB1)、DP (即DPB1) 。我们没有做这六个位点以外的其他位点检测,并不是因为其他位点不重要,而是因为其他位点在人群中的多态性较小。举个例子,我们做DR的检测,而没有做DN的检测,只是因为任意一对供体和受体之间其DR位点不同的可能性很大,而DM不同的可能性较小。然而如果供受者DM不同,同样会引发排斥 (图2)。
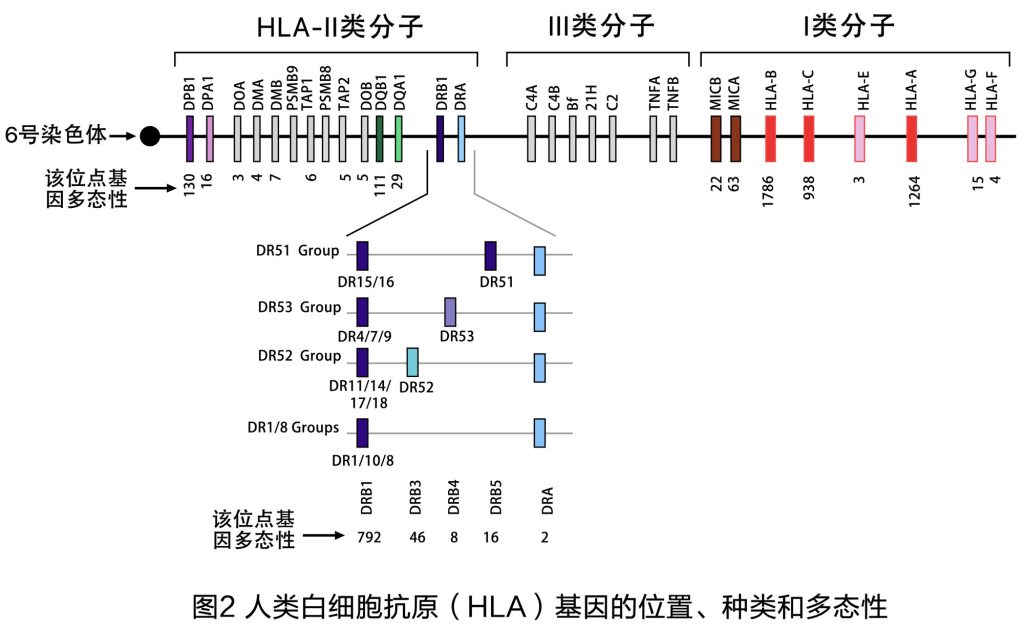
全部HLA基因都集中在第6对染色体上,因此HLA全相同的同胞兄弟姐妹供肾可以达到极高的治疗完成度
HLA的复杂性远远超过我们的想象,除了医院实际检测的六个位点以外还有很多很多其他位点,想把供受者所有的位点都凑成一样几乎是不可能的。但是事情有坏的一面也会有好的一面,三大类HIA几十个位点都集中在人类总共23对染色体中的一对特定染色体—第6对染色体上。这意味着两人人之间只要第6对染色体同源且一致,那么所有的HLA位点就全部相同 (图3) 。第6对染色体如此特殊,以至于美国作家罗宾·科克曾在上世纪末创作过一本医学悬疑小说,名字就叫做《6号染色体》,有兴趣的肾友们可以去读一读。
因为主导着排斥反应的所有HLA抗原呈线性排列在第6对染色体上连锁遗传,因此理论上如果供受者之间第6对染色体完全相同,其排斥反应程度极轻且可能性很小,仅次于所有23对染色体完全相同的同卵双胞胎。除了双胞胎以外没有人所有23对染色体会完全相同,但是同胞兄弟姐妹其第6对染色体来自同一对父母,互相之间第6对染色体有可能完全相同。事实上同胞兄弟姐妹之间可有HLA全相同(几率为1/4)、半相同 (几率为1/2,包括母本半相同1/4和父本半相同1/4)和完全不同(几率为1/4)三种情况。假设一对同胞兄弟姐妹到医院检测到HLA位点全相同,实际上就属于第一种情况,6号染色体同源相同,此时没有做检测的其他数十个HLA位点也必然完全相同。在上世纪中后叶免疫抑制剂尚不发达的时代,HLA全相同的同胞供肾肾移植后90%以上即能获得良好效果,半相同的供肾效果明显下降,完全不同者则移植肾很少能存活。这是过去免疫抑制剂效果很差的时代的情况,随着免疫抑制剂的不断进步,到了现在即使供受者HLA完全不同,移植肾十年存活率也能达到70%以上。但这是服用了强效免疫抑制剂并付出了相应治疗代价后的结果,与HLA全相同的同胞供肾肾移植术后只需轻免疫抑制的情况有着很大的不同。事实上对于HLA全相同的同胞供肾肾移植来说,作为当今支柱性免疫抑制剂的钙调素抑制剂(他克莫司及环抱素等) 对远期生存来说是完全不需要的,甚至还有着负面效应。
第6号染色体是常染色体(跟性别无关的染色体叫做常染色体),因此不同性别的同胞之间6号染色体同样有1/4的概率完全相同。在6号染色体完全相同的同胞之间的肾移植,同性别之间的捐献或者女性同胞捐给男性同胞的情况效果均十分良好,而男性同胞捐肾给女性同胞的情况 (哥哥捐给妹妹或者弟弟捐给姐姐)效果略差。这是由于男性有Y染色体而女性没有,Y染色体上的基因会编码一些次要组织相容性抗原 (H-Y抗原),对女性的免疫系统来说是外来抗原,并可能因此引发排斥反应。女性的性染色体是两根X染色体,由于男性也有一根X染色体,所以女性捐给男性同胞一般不存在可能引发排斥的性染色体编码抗原。
HLA完全不同(即6号染色体完全不同)的同胞之间捐肾几乎没有免疫学获益,其预后甚至不如HLA匹配较好的无亲缘关系捐献者供肾。
我们在胎儿期曾接触母亲抗原而形成免疫耐受,因此外来异己抗原仅仅是母亲抗原时也可以达到很高的治疗完成度。
我们每个人都有两根6号染色体,一根来自父亲(称为父本染色体),一根来自母亲 (母本染色体),因此父母和子女之间是HLA半相同。亲代给子女捐肾分父亲供肾和母亲供肾两种情况,这两种情况的免疫学后果是不同的。我们从小在母亲体内长大,在胎儿期免疫系统刚刚成形直至出生后早期,免疫系统把当时所接触到的所有抗原认定为自身抗原而不会排斥,否则就会得上自身免疫病甚至无法存活。虽然母亲和胎儿之间存在着胎盘屏障,母亲的细胞一般不会通过血液循环直接接触胎儿免疫系统,但是胎儿还是会通过羊水及其它一些机会接触到母亲抗原。另外出生后的哺乳过程也增加了接触母亲抗原的机会。因此我们对来自母亲的异己抗原更有可能产生免疫耐受,而对于来自父亲的异己抗原则更可能出现排斥。因此,尽管一般而言女性肾脏肾小球滤过率小于男性供肾母亲供肾的预后反而要比父亲供肾更好。
与父母供肾的情况类似,HLA半相同的同胞之间也有两种情况,也需要区别看待。如果两个半相同的同胞之间6号染色体是父本相同,而母本不同,这种同胞之间供肾的情况类似于母亲供肾给儿子因为对于受者来说移植肾上面那一根异己6号染色体都是免疫原性较低的母亲染色体。反过来如果两个同胞之间6号染色体是父本不同而母本相同,那么这样的供肾类似于父亲供肾给子女,其免疫原性较强而排斥发生率会有所升高。与父母供肾情况类似,仅母本染色体不同父本相同的同胞供肾远期预后要好于父本不同的供肾。 (图3)
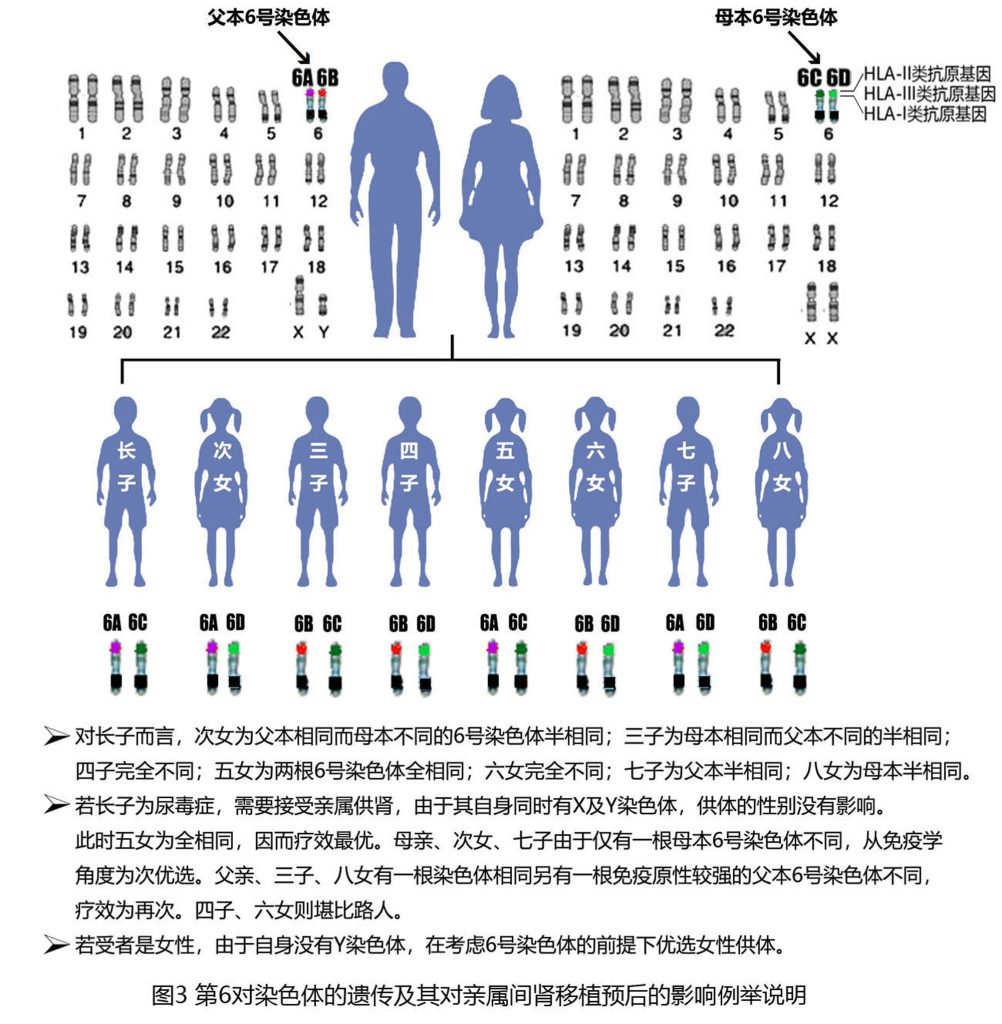
根据上述特点我们就很容易对不同情况下的肾移植治疗完成度进行区分。对于医生而言了解治疗完成度不仅有助于合理选择供肾者、预测移植肾未来的生存时间和转归,也是判断肾移植术后所需免疫抑制力度、合理掌握免疫平衡的一个重要参考。对等待肾移植的病友而言,要充分认识到匹配度高的亲属供肾与无亲缘关系捐献者供肾之间有着本质的不同,在亲属中选择一个供肾者不仅仅是更快更容易地找到肾源那么简单,更是提高治疗完成度的最佳选择。
(摘自2020年8月26日《上海科技报》。作者:张明,上海交通大学医学院附属仁济医院肾移植中心主任,主任医师,博士生导师。)
本文是张明版权所有,未经授权请勿转载本文仅供健康科普使用,不能做为诊断、治疗的依据,请谨慎参阅


